Съдържание
- Цел на теста
- Диагноза
- Рискове и противопоказания
- Преди теста
- По време на теста
- След теста
- Тълкуване на резултатите
Ако се забележат някакви аномалии, може да се направи биопсия или отстраняване на полип, за да се помогне при диагностицирането на рак на дебелото черво, предракови полипи или други проблеми, като възпалително заболяване на червата.
Цел на теста
Колоноскопията може да се направи като скринингов тест (скринингова колоноскопия), за да се търсят някакви доказателства за рак или полипи, или като диагностичен тест (диагностична колоноскопия), когато има съмнения за определени проблеми.
Прожекция
Въпреки че има противоречия относно ползата от някои скринингови тестове за рак, като PSA тестове за рак на простатата, ясно е доказано, че скрининговата колоноскопия намалява риска човек да умре от рак на дебелото черво.
Колоноскопията също е донякъде уникална сред скрининговите тестове за рак. Повечето скринингови тестове се правят в опит да се открие рак в най-ранните етапи, нещо наричано „ранно откриване“. И все пак колоноскопията може също да играе роля в превенцията. Ако се открие и отстрани предраков полип, преди да има време да се превърне в раков тумор, колоноскопия може също предотвратявам рак на дебелото черво от възникване на първо място.
За тези със среден риск от развитие на рак на дебелото черво, някои медицински организации препоръчват скринингова колоноскопия на възраст 50 години и на всеки 10 години след това, ако резултатите първоначално са нормални. Алтернативно, Американското общество за борба с рака препоръчва скрининг, започвайки на 45-годишна възраст за тези с среден риск. Скринингът също се препоръчва в по-млада възраст (и по-често) за тези, които имат рискови фактори за рак на дебелото черво, като:
- Фамилна анамнеза за заболяването
- Наследствени синдроми, като синдром на Линч или фамилна аденоматозна полипоза
- История на предракови полипи
- История на възпалително заболяване на червата (IBS), като болест на Crohn или улцерозен колит. С IBS понякога ще трябва да се прави колоноскопия, както всяка година, за да се оцени нивото на възпаление и ефектът, който болестта има върху дебелото черво.
Диагноза
Диагностична колоноскопия може да бъде препоръчана за тези, които имат симптоми или признаци на рак на дебелото черво, като:
- Ректално кървене
- Промяна в навиците на червата
- Промяна в цвета или формата на изпражненията
- Чувство като нуждата от дефекация дори след дефекация (тенезми)
- Коремна болка или подуване на корема
- Неволно отслабване
- Необяснима анемия
Масите или промените в червата могат да сигнализират за наличие на рак и обикновено е необходима биопсия за потвърждаване или опровержение на диагнозата.
Колоноскопията може също да открие:
- Полипи на дебелото черво: Предракови и непредракови видове
- Източник на ректално кървене, ако е налице
- Язви
- Фистули: Ненормални проходи между дебелото черво и други области на тялото, като кожата около ректума, могат да се появят при състояния като болестта на Crohn.
Допълнителни тестове
Ако по време на колоноскопия се открие анормален регион или маса в дебелото черво, може да се използва специална приставка в края на колоноскопа за вземане на биопсия. Ако се открие полип, той може да бъде отстранен с помощта на приставка с телена верига на колоноскопа (полипектомия). Пробите се изпращат в лаборатория за по-нататъшно тестване.
Ограничения
Приблизително за 10 процента от хората колоноскопът не може да бъде поставен чак до началото на дебелото черво (дясното дебело черво). В тази област се открива значителен брой рак на дебелото черво. Тези хора може да се нуждаят от повторна колоноскопия или виртуална колоноскопия, за да оценят този регион.
Подобни тестове
За разлика от конвенционалната колоноскопия, която е инвазивна, виртуалната колоноскопия (наричана още CT колонография) включва непряко наблюдение на дебелото черво чрез CT сканиране, след като човек изпие контрастен разтвор. Виртуалната колоноскопия се препоръчва на всеки пет години, в сравнение с 10 години за конвенционална процедура.
За хората със среден риск от развитие на рак на дебелото черво процедурите предлагат подобна ефикасност, въпреки че виртуалната колоноскопия е по-малко вероятно да открие плоски лезии (приседнали лезии) или малки (под 6 милиметра) полипи. За тези, които имат повишен риск на рак на дебелото черво, имат симптоми като кървене или имат възпалително заболяване на червата, конвенционалната колоноскопия е предпочитаният подход.
Едно от явните предимства на конвенционалната колоноскопия е, че по време на процедурата може да се направи биопсия или отстраняване на полип. Ако някоя от тези лезии бъде открита при виртуална колоноскопия, тогава ще трябва да се направи конвенционална колоноскопия (и дебелото черво може да се наложи да се повтори подготовката, освен ако тестовете не могат да се направят същия ден).
Други тестове
Други тестове са оценени през годините в опит да се открие рак на дебелото черво в най-ранните етапи, въпреки че нито един не е толкова ефективен, колкото колоноскопията. Тест за намазка с гваяк (комбиниран с ректален преглед на лекар) или тест за окултна кръв в изпражненията (тестове, направени при три отделни движения на червата у дома) може да открие кръв и според Националния институт по рака намазката с гваяк е полезен скринингов тест когато се прави на всеки една до две години.
Бариевите клизми също са оценени, но пропускат значително повече видове рак, отколкото колоноскопия.При тази процедура се прави рентгеново изследване, след като барият се вкара в дебелото черво.
Гъвкавата сигмоидоскопия е друга опция за скрининг, но употребата й намалява поради по-голямата ефикасност на колоноскопията.Сигмоидоскопията използва тръба за скрининг на рак на дебелото черво или полипи, подобна на колоноскопия, но оценява само лявата страна на дебелото черво. Като такава, сигмоидоскопията пропуска значителен брой рак на дебелото черво и полипи.
Рискове и противопоказания
Както всяка медицинска процедура, колоноскопията крие потенциални рискове (някои свързани с подготовката на теста, други свързани със самата процедура), както и причини, поради които тестът не трябва да се извършва.
Рискове от подготовката
За да се направи колоноскопия, всички фекални вещества трябва да бъдат отстранени от дебелото черво. Вашият лекар ще Ви посъветва относно стъпките, които трябва да предприемете, за да направите това (допълнителни подробности по-долу).
В резултат на това усилие може да възникне претоварване с течности (поради големия обем течности, погълнати с някои лаксативи) и електролитни дисбаланси (поради използване на клизма), но това е преди всичко притеснение за тези, които имат медицински състояния като застойна сърдечна недостатъчност или бъбречно заболяване.
Процедурни рискове
Потенциалните рискове от самата процедура за колоноскопия включват:
- Кървене-Кървенето се появява при приблизително 1 от 1000 колоноскопии и е по-вероятно да се появи при отстраняване на полип.По-голямата част от времето кървенето отшумява само по себе си, без никакво лечение.
- Инфекция-Инфекциите са рядкост след колоноскопия, но е по-вероятно да се появят при неадекватна подготовка на дебелото черво.
- Перфорация на дебелото черво-Перфорация на дебелото черво (разкъсване на дебелото черво) може да възникне или когато въздухът се инжектира в дебелото черво, или ако инструмент перфорира червата. Проучване от 2013 г., разглеждащо над 80 000 колоноскопии, публикувани в Световен вестник по гастроентерология установи, че степента на перфорация е 0,06%. Рисковите фактори включват повишена възраст, хоспитализация (в интензивно лечение) по време на процедурата, анамнеза за коремна болка и болест на Crohn. В това проучване тези, които са били подложени на биопсия или полип, не са имали повишен риск от перфорация.
- Синдром на постполипектомия-Синдром на постполипектомия се среща при приблизително 1 на 1000 колоноскопии и е най-често, когато се отстранява полип и се използва електрокоагулация (каутеризация или изгаряне) за спиране на кървенето в основата на полипа. Симптомите включват повишена температура, коремна болка и повишен брой на белите кръвни клетки.
- Риск от реакция или алергия към упойката, използвана за седация
Противопоказания
Няма абсолютни противопоказания за колоноскопия, но има определени моменти, когато потенциалните ползи от процедурата трябва да се преценят спрямо рисковете, включително случаите на фулминантни колити с язви на дебелото черво (това може да увеличи риска от перфорация) и токсичен мегаколон .
Колоноскопията трябва да се прави само ако е абсолютно необходимо по време на бременност (например, ако има съмнение за рак на дебелото черво или ако може да се използва колоноскопия вместо операция на дебелото черво).
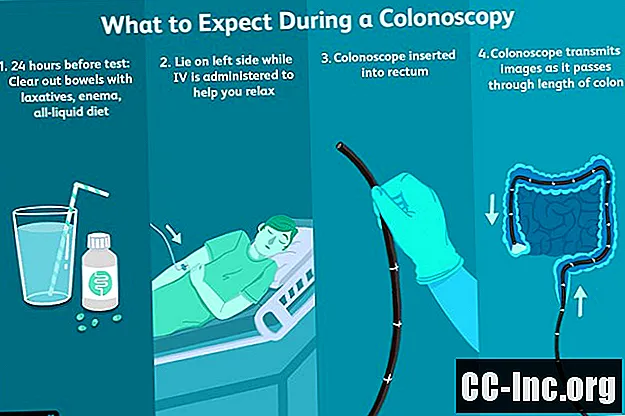
Преди теста
Когато настройвате процедурата си, Вашият лекар ще Ви говори за ползите и потенциалните рискове от колоноскопия, всички симптоми, които имате, и всички рискови фактори, които имате за рак на дебелото черво. Ако в миналото сте били подложени на колоноскопия или друга скринингова процедура за рак на дебелото черво, Вашият лекар ще Ви помоли да получите записите си, ако тестовете са направени в друга клиника или болница. Тя също така ще говори с вас за важността на редовната колоноскопия и ще се опита да намали всички страхове или притеснения относно процедурата. Ако имате въпроси, не забравяйте да ги зададете.
Време
Средното време, необходимо за самата процедура за колоноскопия, е около 30 минути, но е важно да се вземе предвид общата картина при планирането на този тест, тъй като ще са необходими стъпки за подготовка, които може да се наложи да започнат няколко дни преди процедурата, както и време за възстановяване .
Когато пристигнете в деня на теста, ще ви трябва време за медицинска сестра, която да постави интравенозно и да поговори за процедурата и анестезията. След процедурата хората могат да отнемат различно време, докато станат напълно нащрек и готови за напускане.
Местоположение
Колоноскопия може да се направи в амбулаторен център за ендоскопия или в болница. Тези места са оборудвани, за да ви наблюдават, докато получавате анестезия, и са готови да се справят с всички спешни случаи, които могат да възникнат.
Подготовка на дебелото черво
Подготовката за колоноскопия за изчистване на червата от всички фекални вещества често се счита за най-предизвикателната част от процедурата. Въпреки че подготовката може да отнеме известно време и дори да се почувства прекалено много, важно е да следвате внимателно всяка стъпка. Не е необичайно колоноскопиите да бъдат разсрочени поради неадекватна подготовка на дебелото черво, тъй като това може да повлияе на резултатите. За съжаление това означава, че подготовката трябва да се извърши отново.
През повечето време за почистване на дебелото черво се използва комбинация от лаксативи и клизми. Лаксативите действат, като стимулират преминаването на изпражненията от дебелото черво (като причиняват диария) и могат да се използват под формата на хапчета или течност. Някои от тези препарати изискват да изпиете до галон вода и тези, които имат анамнеза за сърдечна недостатъчност или бъбречно заболяване, трябва да говорят с лекаря си за най-добрия подход. За тези, които са в напреднала възраст или имат заболявания като бъбречно заболяване, препаратите с полиетилен гликол могат да бъдат по-безопасни от тези, съдържащи разтвори на натриев фосфат.
Клизмите включват поставяне на разтвор през ануса в дебелото черво, задържане на разтвора за определен период от време и след това преминаване на изпражненията.
Планирайте лесен достъп до баня през целия ден преди процедурата.
Храни и напитки
Започвайки три дни (и до една седмица) преди вашата колоноскопия, ще бъдете посъветвани да избягвате определени храни, включително пуканки, семена и ядки, сурови плодове и зеленчуци, зърнени храни и картофени кожи. Тези храни могат да се придържат към гънките на дебелото черво, като едновременно пречат на адекватната подготовка на дебелото черво и потенциално се всмукват в колоноскопа по време на процедурата, запушвайки инструмента.
Ден или два преди вашата процедура, обикновено се препоръчва ясна течна диета. Ясна течна диета може да включва вода, бульони, бистри сокове (ябълков сок или бистър гроздов сок), желатин, обикновено кафе (без сметана) или спортни напитки.
Ако ще Ви се прави колоноскопия сутрин, лекарите обикновено препоръчват да не се яде или пие нищо след полунощ. Ако има лекарства, които трябва да приемате, може да ги вземете с глътка вода.
Лекарства
Вашият лекар ще говори с вас за това какви лекарства може да продължите или трябва да спрете преди вашата колоноскопия. Ако сте на разредители на кръвта, идеално е да ги спрете преди процедурата, но понякога ползите от тези лекарства надвишават риска от кървене. Тези лекарства включват:
- Антикоагуланти, като Eliquis (апиксабан), Xarelto (ривараксобан), Coumadin (варфарин), Fragmin (далтепарин), Pradaxa (дабигатран) и Lovenox (еноксапарин)
- Антитромбоцитни лекарства, като Plavix (клопидогрел), Effient (прасугрел) и Pletal (цилостазол)
Повечето лекари също препоръчват избягване на аспирин и нестероидни противовъзпалителни лекарства като Advil (ибупрофен) до седмица или две преди колоноскопията. Отново говорете с Вашия лекар, ако приемате аспирин поради сърдечно заболяване или за намаляване риск от инфаркт.
Някои витамини и хранителни добавки също могат да увеличат времето за кървене. Не забравяйте да обсъдите не само вашите лекарства с рецепта, но и всички други препарати, които приемате с Вашия лекар.
Какво да облека
Ще се преоблечете в рокля преди процедурата, но носенето на широки, удобни дрехи, особено около талията, може да ви помогне да се чувствате по-удобно след процедурата. Най-добре оставете бижутата у дома.
Разходи за разходи и здравно осигуряване
От здравноосигурителните дружества се изисква да покриват скринингови колоноскопии, които са поръчани съгласно указанията. Ако Вашият лекар препоръча колоноскопия на по-ранна възраст или по-често поради медицинско състояние, може да се наложи да получите предварително разрешение.
Средната цена на колоноскопия е малко по-голяма от 3000 долара и може да достигне до 5000 долара.
Има няколко опции за колоноскопия за незастраховани или подзастраховани, включително държавни програми, местни програми и помощ, предлагана от организации с нестопанска цел, като финансовата помощ на Blue Hope, предлагана от Алианса на рака на дебелото черво. Организацията ColonoscopyAssist е скринингова програма за рак на дебелото черво, чрез която хората могат да намерят евтина колоноскопия за 1075 долара.
Какво да донеса
Трябва да носите всички формуляри, които сте били помолени да попълните, и вашата застрахователна карта в деня на теста. Също така е полезно да си вземете списание или книга, в случай че изчакате преди процедурата. Ще бъдете помолени да доведете шофьор (или да организирате транспорт), тъй като няма да можете да шофирате след теста поради ефектите на анестезията.
По време на теста
Когато бъдете върнати в комплекта за ендоскопия, ще бъдете посещавани от медицинска сестра и лекаря, изпълняващ процедурата, който ще бъде гастроентеролог или колоректален хирург.
Предварително тестване
Вашата медицинска сестра ще прегледа информацията ви, ще потвърди, че не сте яли нищо в часовете преди процедурата, и ще говори за евентуални притеснения. След като премахнете цялото си облекло и се преоблечете в рокля, тя ще постави интравенозна линия в ръката ви, през която ще се дават лекарства, които да ви успокоят по време на процедурата. Тя също ще приложи пластири за запис на електрокардиограф (EKG) върху гърдите ви, за да следи сърдечния ритъм и ще постави пулсов оксиметър на пръста ви, за да следи нивото на кислород в кръвта.
По време на теста
Когато тестът започне, вашата медицинска сестра ще ви помогне да легнете настрани на масата и да се уверите, че ви е удобно. След това ще бъдат дадени успокоителни лекарства, които да ви помогнат да се отпуснете. Тази контролирана анестезиологична помощ, наричана още "здрач на съня", е различна от общата анестезия. Въпреки че много хора спят през процедурата, може да се събудите понякога. Въпреки това ще бъдете много спокойни.
Когато сте адекватно успокоени, лекарят ще вкара колоноскопа във вашата ректума и ще започне да пронизва обхвата нагоре през дебелото черво. За да се получи по-ясен поглед, може да се изпомпва малко въздух през колоноскопа, за да се отвори чревния проход.
Ако се забележат някакви анормални региони, ще се извърши биопсия чрез специален инструмент на колоноскопа. По същия начин, ако се открие полип или полипи, те могат да бъдат отстранени със специална жична верига на обхвата. Когато процедурата приключи, лекарят ще премахне колоноскопа.
След тест
Когато процедурата приключи, ще бъдете наблюдавани в комплекта за ендоскопия или стаята за възстановяване. Може да се събудите малко след процедурата или да сте сънливи известно време. Поради лекарствата, използвани за здрач на съня, повечето хора не помнят теста.
Когато сте нащрек, вашата IV ще бъде премахната и вашата медицинска сестра ще говори с вас и спътника, който ви е карал (ако сте донесли такъв). В много случаи на хората се предлага някаква храна (като бисквити и сок) след събуждане и преди да се приберат у дома.
Всички събрани проби след това ще бъдат изпратени на патолог за оценка.
След теста
Може да се почувствате сънливи през първите 24 часа и не трябва да шофирате или да работите с машини през това време. Поради преходните ефекти на анестезията върху паметта, също така се препоръчва хората да избягват вземането на критични решения през това време.
Трябва да избягвате усилена дейност или тежко вдигане в продължение на няколко дни след теста, но ще можете да възобновите повечето обикновени ежедневни дейности, като имате предвид горните съображения. Ще можете да възобновите обичайната си диета.
Управление на страничните ефекти
Тъй като може да изпитате спазми в корема, ще искате да сте близо до баня. Често спазмите се подобряват, когато прекарате газ. Можете също така да забележите лека болка на мястото, където е поставена вашата IV; поставянето на топли опаковки върху тази зона може да помогне за облекчаване на дискомфорта.
Кога да се обадите на Вашия лекар
Трябва незабавно да се обадите на Вашия лекар, ако получите умерено до тежко ректално кървене (леко зацапване е нормално, особено ако е отстранен полип), почувствате слабост или замаяност, задух или развиете гръдна болка или сърцебиене. Също така трябва да се свържете с Вашия лекар, ако получите оток в краката, гадене, повръщане, повече от лека болка в корема или спазми, треска или студени тръпки или просто чувствате, че нещо не е наред.
По-специално, коремна болка (често силна), треска и студени тръпки и / или гадене и повръщане може да са симптоми на перфорация. Докато перфорациите могат да бъдат забелязани непосредствено след или по време на процедурата, те може да не бъдат открити до една седмица по-късно. Лечението може просто да включва почивка на червата, но може да включва ендоскопски ремонт (възстановяване чрез колоноскопия) или операция (особено при по-големи перфорации).
Симптомите на синдрома на постполипектомия включват треска, коремна болка и повишен брой на белите кръвни клетки и могат лесно да бъдат объркани с перфорация. Лечението включва интравенозни течности и антибиотици, макар че в редки случаи (когато изгарянето се простира през цялата дебелина на дебелото черво) може да възникне забавена перфорация поради разграждането на тъканите.
Предвид рисковете е важно да не се пренебрегват тези симптоми.
Тълкуване на резултатите
Някои лекари ще говорят за вашите резултати след вашата процедура, докато други ще изпратят копие от доклада на вашия първичен лекар, който след това ще сподели информацията с вас. Дори ако лекарят, провеждащ теста, говори за вашите резултати, трябва да говорите с вашия първичен лекар, за да потвърдите разбирането си, тъй като много хора са груби след процедурата.
Ако не сте получили резултатите си в рамките на няколко дни, не забравяйте да се обадите на Вашия лекар. Не приемайте, че вашите резултати са нормални, ако не чуете нищо.
Вашият лекар ще Ви уведоми дали Вашият тест е бил положителен или отрицателен и ако е положителен, какви са констатациите, като наличие на язви (отворени рани), зони на възпаление, фистули, полипи или рак.
Ако се открие и отстрани полип или ако се биопсира друга област, патологът ще бъде помолен да разгледа аномалията, за да определи дали е раков, или в случай на полип, какъв тип полип е открит и дали е бил предракови или не. Тези резултати може да не са налични в продължение на няколко дни.
Последващи действия
Ако вашата колоноскопия е напълно нормална и имате среден риск от развитие на рак на дебелото черво, обикновено се препоръчва последващ тест след 10 години. Ако имате анамнеза за полипи, може да се наложи да бъдете наблюдавани след пет години. Препоръчва се проследяване след една година, ако изпитът е непълен поради наличието на остатъчно изпражнение в дебелото черво. За тези, които имат други рискови фактори за рак на дебелото черво или заболявания на дебелото черво, може да се препоръча дори по-ранна проверка.
Ако тестът Ви е необичаен, проследяването ще зависи от резултатите от теста. Ако се открие и отстрани предраков полип, често се препоръчва повторен тест след пет години, но трябва да се повтори по-рано, ако полипът е бил по-голям от един сантиметър (около половин инч) в диаметър; ако са открити повече от два полипа; или ако полипите се считат за високорискови (не всички предракови полипи са еднакви).
Ако бъдат открити доказателства за рак на дебелото черво, ще бъдат направени тестове за допълнителна диагностика и стадий на рак на дебелото черво, за да се определи подходящото лечение.
По време на колоноскопия могат да бъдат открити и други медицински състояния, а проследяването и по-нататъшното тестване ще зависят от конкретното състояние.
Дума от Verywell
Вярно е, че извършването на колоноскопия не е това, което някой би сметнал за „забавно“. Това е изключително полезен диагностичен тест. Без него повече хора ще се развият и / или ще умрат от рак на дебелото черво. В допълнение, хората с други храносмилателни заболявания може никога да не получат точна диагноза или ефективно лечение. Колоноскопията определено е тест, който си струва да се направи, когато се препоръча. Повечето хора са изненадани колко е лесно и, когато се използва за скрининг на рак на дебелото черво, може да не е необходимо да се повтаря в продължение на 10 години.